COMUNICATO STAMPA
Elezioni politiche marzo 2018
Proposte di discussione sui programmi per la Sanità delle diverse forze politiche
La Rete Sostenibilità e Salute (RSS), composta da 23 Associazioni di professionisti della salute e cittadini, si rende disponibile al confronto con singoli partiti, coalizioni e gruppi organizzati a loro supporto, per discutere i relativi programmi per la salute in occasione delle prossime elezioni politiche.
Consideriamo questioni strategiche per la Sanità italiana i conflitti di interesse, gli eccessi diagnostici e terapeutici, i fondi sanitari, i vaccini, il finanziamento del servizio sanitario nazionale, i ticket sanitari, i determinanti ambientali, economici e sociali della salute.
Su questi temi è stato stilato un documento condiviso fra le 23 Associazioni (in allegato) che mette a disposizione dei candidati e dei loro sostenitori 7 schede, una per tema, ciascuna caratterizzata da una premessa e da un elenco di proposte.
Attraverso la disamina di temi diversi le Associazioni aderenti alla Rete ribadiscono la centralità del servizio sanitario pubblico come garanzia di assistenza a tutti i cittadini, la necessità di tutelarlo da conflitti di interesse e di favorirne il funzionamento attraverso una cultura dell’appropriatezza e un sistema premiante coerente con gli obiettivi professati: ottimizzare la salute e la soddisfazione della comunità dei cittadini-assistiti, in un contesto di sostenibilità.
La Rete Sostenibilità e Salute
24 Gennaio 2018
ELEZIONI POLITICHE MARZO 2018
Proposte di discussione sui programmi per la Sanità delle diverse forze politiche
La Rete Sostenibilità e Salute (RSS), composta da 26 Associazioni di professionisti della salute e cittadini, si rende disponibile al confronto con singoli partiti, coalizioni e gruppi organizzati a loro supporto, per discutere i relativi programmi per la salute per questa tornata elettorale (e in seguito). La Carta di intenti della RSS e i vari documenti prodotti sono presenti nel sito della Rete.
Segnaliamo di seguito alcune grandi questioni che riteniamo strategiche per la Sanità italiana. Le illustriamo in 7 schede successive (Conflitti di interesse, Eccessi diagnostici e terapeutici, Fondi sanitari, Legge vaccini, Finanziamento del SSN, Ticket sanitari, Determinanti ambientali, economici e sociali della salute), ciascuna caratterizzata da una premessa e da un elenco di proposte.
1. Conflitti di interesse
Rispetto al fine primario di “promuovere e tutelare la salute in modo ottimale, a costi sostenibili dal Sistema Sociale e dalla comunità dei cittadini”, l’estesa infiltrazione di interessi impropri distorce ormai gran parte della ricerca medica, del processo di disseminazione delle conoscenze scientifiche, delle politiche sanitarie e delle pratiche professionali ( Link). Purtroppo la consapevolezza di tale enorme problema è carente.
Azioni correttive:
• i decisori dovrebbero, dichiarandolo pubblicamente, informare le politiche sanitarie ai risultati di ricerche indipendenti da sponsor commerciali e attuate da ricercatori senza conflitti di interesse con la salute e la sostenibilità di un SSN universalistico e solidale;
• le Linee Guida di riferimento ufficiale nei vari ambiti della medicina dovrebbero essere formulate da esperti privi di conflitti di interesse. La competenza nelle materie oggetto delle Linee guida non dovrebbe di norma prescindere da tale prerequisito (Link)
• per la formazione e l’aggiornamento del personale del SSN andrebbe programmata una spesa pubblica adeguata, vincolata a non accettare sponsor commerciali e condizionamenti dei produttori di tecnologie sanitarie (farmaci, tecnologie diagnostiche, dispositivi sanitari, alimenti per l’infanzia, ecc.), con docenti esenti da relazioni finanziarie con l’industria biomedica in modo documentato, e sanzioni per dichiarazioni non veritiere. La competenza andrebbe cercata tra i professionisti in possesso di tali prerequisiti
• istituire, sul modello del Sunshine Act USA o dell’analoga legge francese, un registro pubblico e obbligatorio (con sanzioni per chi non si attiene) di tutti i trasferimenti attuati dall’industria della salute, in denaro o in beni e servizi, a medici e altri operatori sanitari, a livello individuale o collettivo (ad esempio tramite Società scientifiche/Associazioni professionali)
• mettere in atto un profondo ripensamento sulla disciplina della libera professione, con uno speciale riferimento all’intramoenia
• divieto di vendita dei dati sanitari della popolazione all’industria farmaceutica, della
diagnostica, dei dispositivi medici, degli alimenti per l’infanzia, ecc.
sperimentare in alcune aziende sanitarie e per tempi congrui modelli di finanziamento, e di remunerazione di chi vi opera, che allineino con coerenza alla salute della comunità dei cittadini le convenienze della maggior parte degli attori in Sanità (es. Link).
2. Eccessi diagnostici e terapeutici
Nei paesi ad alto reddito il problema delle sovradiagnosi e dei sovratrattamenti, con i conseguenti danni per la salute degli individui e della popolazione, ha assunto dimensioni abnormi, anche se la maggior parte dei cittadini e degli stessi operatori sanitari sembra avere poca consapevolezza di ciò, come del fatto che l’uso inappropriato di risorse può pregiudicare nel tempo la disponibilità stessa di risorse.
Azioni correttive:
• promuovere la ricerca e l’insegnamento accademico sui temi dell’appropriatezza , come vero antidoto all’eccesso (come pure alla carenza) di diagnosi e trattamenti
• incoraggiare un dibattito pubblico che accresca la consapevolezza del problema e sviluppi
antidoti scientifici e culturali tra i sanitari, i decisori e gli assistiti
valorizzare iniziative internazionali e nazionali come le campagne del movimento Choosing Wisely (www.choosingwiselyitaly.org – Fare di più non significa fare meglio/Slow Medicine Link, progetto rilanciato da FNOMCeO Link), quelle di prestigiose riviste mediche quali Jama Internal Medicine (Less is more series), British Medical Journal (Too much medicine), Lancet (Right care), le iniziative promosse dall’OCSE nel documento Tackling Wasteful Spending on Health, presentato alla Conferenza dei Ministri della sanità di 35 Paesi (Parigi 2017)
• incentivare la Prevenzione quaternaria, proposta dall’Associazione scientifica mondiale della medicina generale/di famiglia WONCA, come difesa dall’invadenza della medicina e da una “prevenzione” non necessaria (Link).
• contrastare i conflitti di interessi intrinseci nel sistema premiante di molti attori in Sanità , che rendono convenienti gli eccessi di diagnosi e di trattamenti e la scelta di quelli più redditizi per chi li produce/attua, a prescindere dai risultati
sperimentare modelli di remunerazione differenti da quelli in uso, che allineino alla salute della comunità dei cittadini le convenienze della maggior parte degli attori in Sanità, a partire dai medici e dalle organizzazioni in cui essi operano (es. Link).
3. Fondi sanitari
Accanto al SSN sta emergendo un “sistema sanitario privato” per erogare servizi e prestazioni a una crescente quota di cittadini “assicurati”. La posizione della Rete Sostenibilità e Salute è stata espressa in un appello e in un documento di supporto (Link appello, Link documento).
Questo “sistema privato” (per brevità d’ora in poi “Fondi sanitari”) comprende un variegato settore formalmente non profit e quello for profit delle assicurazioni sanitarie commerciali, cosiddetti 2° e 3° “pilastro” nella tutela della salute.
Di fronte all’arretramento programmato del SSN, organizzazioni e cittadini che ne hanno la possibilità si “assicurano”, senza percepire la minaccia che ciò rappresenta per il nostro SSN, e per la salute stessa dei cittadini. Infatti
– lo Stato finanzia (con incentivi, detrazioni fiscali, oneri deducibili) questo “sistema sanitario privato” a scapito del buon funzionamento del SSN, sottraendogli risorse preziose e favorendo in apparenza le fasce più avvantaggiate dal punto di vista socioeconomico e di salute che accedono a tale sistema parallelo, scaricando parte dei costi su chi non ne usufruisce, pur avendo salute in media peggiore. In apparenza, perché con i Fondi le fasce privilegiate possono ricevere più prestazioni, ma senza la garanzia dell’appropriatezza questo maggior interventismo si traduce non di rado in un danno anche per la loro salute.
– Inoltre, più che integrare l’offerta del SSN, questo sistema privato vi si sostituisce, duplicando prestazioni già disponibili.
Ma i Fondi sanitari, anche garantiti dai datori di lavoro, peggiorano la sostenibilità del SSN anche per altri motivi.
– Inefficienza: gestire milioni di transazioni connesse a questo sistema sanitario privato è dispendioso per professionisti sanitari e amministrazioni pubbliche, che devono sacrificare risorse, anche di tempo, per negoziare, stipulare/rinnovare contratti, documentare le prestazioni eseguite, tener conto dei vari regolamenti, eseguire i controlli delle centinaia di Fondi sanitari.
– Induzione al consumo: tali sistemi sanitari privati, per sopravvivere e svilupparsi, devono vendere il maggior numero possibile di prestazioni, pertanto inducono i cittadini a consumare favorendo anche tante prestazioni non necessarie, fondamentali per mantenere i ricavi . All’aumento dell’offerta segue così un aumento della domanda, con i rischi per la salute già segnalati.
I paesi con “sistemi assicurativi” (anche non profit, mutualistici) molto sviluppati, pur non avendo affatto migliori esiti di salute, hanno spesa sanitaria sia totale, sia pubblica in media maggiori rispetto ai paesi con minor peso di Fondi sanitari/assicurazioni, come nel caso di paesi con un SSN.
Per l’aumento di transazioni amministrative improduttive e l’induzione di consumi sanitari anche futili, dove è più forte la componente privata del sistema sanitario:
– è maggiore la spesa sanitaria totale (sia in % sul PIL che come spesa pro-capite)
– è maggiore anche la spesa pubblica, in contrasto con l’obiettivo dichiarato di ridurla
– ed è anche maggiore la spesa privata complessiva (se calcolata correttamente come somma di quella che i cittadini pagano in modo diretto, e di quella che pagano in modo indiretto, come spesa intermediata dai Fondi sanitari).
Azioni correttive:
• invertire la rotta, prima che l’attuale politica finanziaria e sanitaria faccia crollare la sostenibilità per il SSN assistendo senza porre argine all’eccesso di diagnosi e terapie per troppi cittadini e al sottotrattamento di altri
• pur riconoscendo i benefici teorici di sistemi sanitari privati che si limitassero a offrire, a chi è libero di associarsi, prestazioni di efficacia provata e solo integrative all’attuale offerta del SSN, si chiede che cessino i privilegi fiscali destinati ai fondi sanitari e le risorse sottratte ai privilegi fiscali destinate a potenziare le maggiori inefficienze del SSN
• riorientare i benefici fiscali oggi concessi a datori di lavoro/lavoratori come “welfare aziendale”: non più screening sostitutivi dell’offerta del SSN (né tanto meno in eccesso rispetto a quelli raccomandati, o irrazionali check-up), che chi volesse comunque attuare dovrebbe pagarsi. Indirizzare invece incentivi per “render facili le scelte salutari”: es. disponibilità di linee alimentari/cibi e bevande salutari in ristorazioni aziendali, distributori automatici, eventi aziendali; promuovere occasioni di attività fisica, es. locandine accanto agli ascensori che incoraggiano a fare le scale in alternativa, condizioni agevolate per frequentare palestre/piscine…; offerta sul posto di lavoro di programmi di counselling strutturato per la disassuefazione dal fumo e fornitura gratuita di farmaci efficaci nel favorire la cessazione; salette attrezzate con poltrona e fasciatoio per consentire l’allattamento materno…
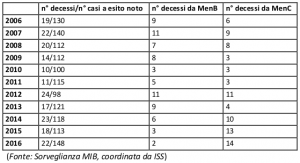
4. Legge vaccini
Nella campagna elettorale alcune forze politiche hanno riproposto la contrarietà all’obbligo universale. La posizione della Rete Sostenibilità e Salute è stata espressa in alcuni documenti ( Link, scheda meningococco B). Prima dell’approvazione della legge, la RSS aveva proposto di entrare nel merito del PNPV e delle disposizioni, aprendo senza precipitazioni né pregiudiziali un dibattito in contesti scientifici cui partecipassero anche esperti senza relazioni finanziarie con produttori né condizionamenti di carriera (Link, Link). L’intento era di valutare nel merito per ciascuno dei vaccini in discussione la necessità dell’obbligo, e di considerare le più funzionali modalità di implementazione. La richiesta non è stata accolta, ma resta valida: è indubbio che le leggi in vigore vadano intanto applicate, ma riteniamo che queste si possano ancora discutere in base ad argomentazioni scientifiche, e all’occorrenza migliorare.
Azioni correttive:
• riaprire in sedi scientifiche un confronto costruttivo, basato sulle prove disponibili e che identifichi le aree grigie in cui una ricerca indipendente e di disegno valido dovrà fornire prove migliori
• rendere più efficiente la rete di farmacovigilanza, con l’obiettivo di arrivare al numero di segnalazioni di reazione avverse raggiunto dalla regione più virtuosa, e in aggiunta affiancare al sistema delle segnalazioni spontanee (farmacovigilanza passiva) un sistema di ricerca attiva degli eventi avversi su un campione rappresentativo di popolazione.
5. Finanziamento del SSN
Alcune forze politiche, in pratica tutti i sindacati medici e la maggior parte degli attori in Sanità chiedono di aumentare i finanziamenti per il SSN e per la Sanità in genere, ma di norma senza offrire concrete contropartite al Governo e all’intero Sistema Sociale. Alcuni propongono soglie di spesa pubblica, adeguamenti alla spesa pro-capite dei maggiori paesi europei, o a soglie di PIL da destinare alla Sanità.
La posizione della Rete Sostenibilità e Salute è un po’ diversa, anche perché le associazioni conoscono dall’interno le voragini di inappropriatezza e sprechi presenti in tante parti di un sistema sanitario, che coesistono con situazioni di indubbia sofferenza e di iniquità.
Si è visto, peraltro, che chi vive in aree geografiche dove la spesa sanitaria è più elevata ha più probabilità di ricevere cure inappropriate di chi vive dove il livello di spesa è minore. Per migliorare la qualità delle cure non basta quindi mettere a disposizione nuove risorse bisogna specificare anche come si intende utilizzarle (link).
Azioni correttive:
• dare certezza nel tempo al finanziamento della Sanità: non si può accettare la continua revisione (al ribasso) degli impegni complessivi di spesa, che rende impossibile ogni seria programmazione
• chi chiede risorse dovrebbe anzitutto dichiarare cosa s’impegna a offrire e documentare perché
la destinazione di risorse che richiede sarebbe migliore rispetto a impieghi alternativi
• non prevedere generici aumenti di finanziamento, che di per sé non danno garanzie del successivo buon impiego delle allocazioni. Le allocazioni dovrebbero invece essere specifiche, e seguire a pubblici dibattiti, con priorità e obiettivi compresi e condivisi da gran parte di una pubblica opinione che abbia accesso a informazioni più bilanciate e comparative, dovrebbero inoltre essere indicati in modo misurabile i risultati attesi, di cui i destinatari dei finanziamenti dovranno render conto alla pubblica opinione
• riprendiamo, con un’importante precisazione, una proposta del GIMBE: rimodulare i LEA, per garantire a tutti servizi e prestazioni sanitarie di alto value (cioè: ritorni in termini di salute delle risorse investite in sanità), alla luce delle prove scientifiche disponibili; destinare quelle di basso value alla spesa privata, ma senza benefici fiscali, e con chiara comunicazione che non sono incluse nei LEA per la complessiva probabilità che i cittadini ricevano più svantaggi che vantaggi da tali servizi e prestazioni. Impedire infine l’erogazione di prestazioni di value negativo. Investire in una efficace informazione ai cittadini, sul fatto che esami e trattamenti non necessari oltre a essere uno spreco possono essere dannosi e introducendo parametri di valutazione e di finanziamento basati su appropriatezza ed esiti clinici
• prevedere comunque un importante finanziamento per la ricerca sanitaria indipendente da interessi commerciali, con priorità a ricerche che valutino:
– efficacia, sicurezza e costo-efficacia comparative delle tecnologie sanitarie (farmaci, strumenti
diagnostici, dispositivi sanitari, modelli organizzativi…) in uso e di quelle che si chiede di introdurre
– i modi più efficaci di implementare comportamenti di provato altissimo rendimento in termini di salute, come allattamento al seno, astensione dal fumo, uso modico di bevande alcoliche, modelli di alimentazione salutari, attività/esercizio fisico, mantenere un peso corporeo salutare, evitare comportamenti a rischio, risparmio energetico e tutela dell’ambiente, contrasto al consumismo sanitario, deprescrizione di terapie non/non più necessarie…
• per la non autosufficienza andrebbero previste risorse regionali o comunali per la prevenzione sociale rivolta ai pazienti fragili, con implementazione del welfare di prossimità/comunità anche con infermieri di comunità che organizzino le reti di assistenza (in vari stati le comunità locali si autofinanziano per questo).
6. Ticket sanitari
Alcune forze politiche e sociali chiedono l’abolizione dei ticket. In linea di principio condividiamo la prospettiva, ma riteniamo che per poterla attuare senza pesanti ricadute negative sia prima necessaria una riforma del modello di remunerazione e in generale del sistema premiante dei medici, che allinei fortemente le loro convenienze alla salute e all’etica ippocratica, minimizzando il peso relativo di condizionamenti di altra natura.
Siamo invece d’accordo sull’abolizione subito del cosiddetto superticket, che rende in molti casi più conveniente il ricorso diretto al privato. Dal punto di vista di quest’ultimo, la misura è conveniente. Dal punto di vista del SSN sarebbe razionale (benché eticamente discutibile) solo se portasse un effettivo sollievo alla spesa sanitaria pubblica; ma ciò presupporrebbe una fissità del “bisogno sanitario”: solo in tal caso la quota soddisfatta dal privato, pagato privatamente dai cittadini, alleggerirebbe il carico del SSN. In realtà avviene l’opposto, perché il bisogno sanitario non è rigido, ma in ampia misura indotto/inducibile: le strutture private che acquisiscono pazienti/clienti aumentano l’induzione per conquistarli anche nel futuro, senza contare il fatto che le ricadute in termini di ulteriori accertamenti e costose terapie conseguenti ad accertamenti “da approfondire” eseguiti nel privato spesso ritornano comunque a carico del SSN (NB: la stessa azione di induzione di prestazioni, oltre che di mascheramento degli oneri reali sostenuti, è svolta dai Fondi Sanitari).
Azioni correttive:
• abolire il superticket
• rilancio della proposta strategica avanzata nella scheda Eccessi diagnostici e terapeutici: sperimentare modelli di remunerazione differenti da quelli in uso, che allineino alla salute della comunità dei cittadini le convenienze della maggior parte degli attori in Sanità, a partire dai medici e dalle organizzazioni in cui essi operano.
7. Determinanti ambientali, economici e sociali della salute
Non vi è dubbio che l’ambiente (aria, acqua, terreni, clima, ambienti domestici e di lavoro, spazi urbani, distribuzione dei servizi commerciali, etc) influenzi la salute e che molte attività dei sistemi sanitari influenzino a loro volta l’ambiente, spesso in modo negativo. A riguardo, si sottolinea come la rivista “The Lancet” definisca i cambiamenti climatici la maggior minaccia per la salute del 21° secolo.
Non vi è dubbio nemmeno sull’importanza dei determinanti economici e sociali per la salute. Si stima che solo un terzo circa degli effetti sulla salute siano imputabili ai sistemi e ai servizi sanitari; i rimanenti due terzi sono attribuibili ai determinanti ambientali, economici e sociali. Inoltre, questi determinanti sono spesso associati alle diseguaglianze di salute all’interno di una popolazione e, quando non sono affrontati, caratterizzano come iniquo il sistema, compreso il sistema sanitario.
Qualsiasi programma di governo per la salute, nazionale e locale che sia, non può quindi prescindere dall’agire sui determinanti ambientali, economici e sociali, pena il persistere delle iniquità. Tale responsabilità, ovviamente, non ricade solo sul sistema sanitario e richiede la collaborazione degli altri settori e ministeri implicati. La RSS non può quindi esimersi dal proporre azioni anche su questi determinanti.
Azioni correttive:
• applicare pienamente la strategia per “la salute in tutte le politiche” (Link)
• rivedere tutti i sistemi d’informazione sulla salute, nazionali, regionali e locali, con una “ lente di equità” (genere, reddito, classe sociale, educazione, provenienza, lavoro, migrazione, etc), che permetta di rilevare periodicamente le diseguaglianze associate ai determinanti ambientali, economici e sociali e di modificare le politiche relative per porvi rimedio ( vedi il rapporto “L’Italia per l’equità della salute” prodotto da Inmp, Istituto superiore di sanità, Agenas e Aifa e coordinato da Giuseppe Costa; Link)
• affrontare, per migliorarle, le condizioni materiali, sociali, educative e culturali associate a svantaggi di salute e a rischi per la salute, oltre che a limitazioni di accesso ai servizi di salute, agendo, tra l’altro, sulla pianificazione territoriale, sulle politiche salariali e fiscali, e sulla legislazione riguardante i diritti umani (Link)
• fare in modo che il sistema sanitario contribuisca a ridurre l’impronta ecologica delle attività umane, applicando, per esempio, i principi per un climate-friendly hospital (Link) e agendo insieme agli altri ministeri (energia, agricoltura, trasporti, etc.) per ridurre l’inquinamento e le emissioni complessive di gas serra (link).
[gview file=”https://www.sostenibilitaesalute.it/wp-content/uploads/2018/01/Documento_Proposte-di-discussione-sui-programmi-per-la-Sanità-delle-diverse-forze-politiche_elezioni-2018_RSS.pdf” save=”1″]
 DICO 32! SALUTE PER TUTTE E TUTTI!
DICO 32! SALUTE PER TUTTE E TUTTI!







 Nella nostra società ci troviamo oggi di fronte a una vera battaglia sul tema delle vaccinazioni, in un contesto ideologizzato in cui sembra impossibile rimanere estranei agli schieramenti del tutto a favore o tutto contro “i vaccini” (“pro-vax” vs “no-vax”). Questo tema, che negli ultimi mesi è stato strumentalizzato anche in ambito politico, è diventato così delicato che anche chi tenta di esprimersi in maniera non ideologica o strumentale e con riferimento a prove scientifiche può purtroppo venire posizionato da una parte o dall’altra della barricata e posto sul banco degli accusati.
Nella nostra società ci troviamo oggi di fronte a una vera battaglia sul tema delle vaccinazioni, in un contesto ideologizzato in cui sembra impossibile rimanere estranei agli schieramenti del tutto a favore o tutto contro “i vaccini” (“pro-vax” vs “no-vax”). Questo tema, che negli ultimi mesi è stato strumentalizzato anche in ambito politico, è diventato così delicato che anche chi tenta di esprimersi in maniera non ideologica o strumentale e con riferimento a prove scientifiche può purtroppo venire posizionato da una parte o dall’altra della barricata e posto sul banco degli accusati.

 COMUNICATO STAMPA DEL 29 MAGGIO 2017
COMUNICATO STAMPA DEL 29 MAGGIO 2017


